Comprar planes
Comprar tu propia cobertura
Planes a través de tu empleador
Conoce sobre los beneficios médicos, dentales, de farmacia y voluntarios que tu empleador puede ofrecer.
Aprender
¿Vives o trabajas fuera del país?
Linfedema (PDQ®) información para profesionales de salud [NCI]
Esta información es producida y suministrada por el Instituto Nacional del Cáncer (NCI, por sus siglas en inglés). La información en este tema puede haber cambiado desde que se escribió. Para la información más actual, comuníquese con el Instituto Nacional del Cáncer a través del Internet en la página web http://cancer.gov o llame al 1-800-4-CANCER.
Aspectos generales
El linfedema o edema linfático se presenta cuando la interrupción del drenaje linfático normal produce la acumulación de líquido linfático rico en proteínas en el espacio intersticial. Los sobrevivientes de cáncer que experimentan linfedema notifican funcionamiento físico deficiente, alteración de la capacidad para realizar actividades normales de la vida diaria y aumento del sufrimiento psicológico.[
Los cálculos de la prevalencia del linfedema varían mucho debido a las diferencias en el tipo de cáncer, los métodos de medición, los criterios diagnósticos y el momento de las evaluaciones en relación con el diagnóstico y el tratamiento del cáncer. En una encuesta realizada en 2006 y 2010, se solicitó a 6593 sobrevivientes de cáncer que identificaran sus preocupaciones. Alrededor del 20 % de las personas encuestadas notificaron preocupaciones relacionadas con el linfedema. De estas personas, del 50 % al 60 % notificaron que recibían atención para linfedema.[
El linfedema es un efecto diferido común del tratamiento del cáncer que afecta de forma negativa la calidad de vida de los sobrevivientes. En este resumen se revisan las características anatómicas del sistema linfático, las características fisiopatológicas y epidemiológicas del linfedema secundario al cáncer. También se proporciona a los profesionales clínicos información relacionada con los factores de riesgo y el diagnóstico, así como la prevención y el tratamiento; no se aborda el linfedema congénito ni el linfedema no relacionado con el cáncer.
En este resumen, a menos que se indique lo contrario, se tratan temas relacionados con la evidencia científica y las prácticas referidas a los adultos. La evidencia y la aplicación a la práctica referida a los niños a veces difieren bastante de la información pertinente a los adultos. Cuando la información específica sobre la atención de los niños esté disponible, se resumirá bajo su propio encabezado.
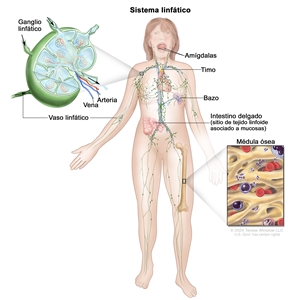
Anatomía del sistema linfático
Por lo general, el sistema linfático humano incluye vasos linfáticos superficiales o primarios que forman una red dérmica compleja de canales parecidos a capilares. Los vasos linfáticos primarios no tienen paredes musculares ni válvulas. Estos drenan hacia los vasos linfáticos secundarios más grandes ubicados en el espacio subdérmico. Los vasos linfáticos secundarios corren paralelos a las venas superficiales y drenan hacia los vasos linfáticos más profundos ubicados en la grasa subcutánea adyacente a la fascia. A diferencia de los vasos primarios, los vasos linfáticos secundarios y más profundos tienen paredes musculares y numerosas válvulas para lograr un flujo linfático activo y unidireccional.
También existe un sistema intramuscular de vasos linfáticos con trayectoria paralela a las arterias profundas que drena el compartimento muscular, las articulaciones y la membrana sinovial. Es probable que los sistemas linfáticos superficiales y profundos funcionen de forma independiente, excepto en estados anormales, aunque hay pruebas de que se comunican cerca de los ganglios linfáticos.[
Características fisiopatológicas del linfedema
Los líquidos corporales se analizan en términos de su composición y el compartimento específico en el que se encuentran. El líquido intracelular incluye todo el líquido encapsulado por las membranas plasmáticas de las células. El líquido extracelular rodea todas las células del cuerpo y tiene 2 componentes primarios: el plasma intravascular y el líquido intersticial que rodea todas las células que no están en el plasma. El linfedema es la acumulación anormal de líquido rico en proteínas en el espacio intersticial, acompañada de inflamación y, finalmente, fibrosis.
La formación de líquido intersticial se debe al movimiento del líquido intravascular a través de las membranas capilares debido a la presión sanguínea arteriolar. Gran parte del líquido intersticial regresa al líquido intravascular a través de las vénulas poscapilares. Las presiones hidrostáticas arteriales y venosas, la presión tisular, las presiones oncóticas del líquido intravascular e intersticial y la permeabilidad de la membrana influyen en la dinámica de la producción de líquido. Por lo general, esta dinámica favorece una ganancia neta de líquido intersticial y el exceso se elimina a través de los canales linfáticos. Debido a que los vasos linfáticos a menudo carecen de una membrana basal, pueden también reabsorber moléculas demasiado grandes para la captación venosa. En resumen, el sistema linfático controla la presión, el volumen y la composición del líquido intersticial.
La obstrucción linfática produce un aumento del líquido intersticial que, a menudo, contiene proteínas grandes y residuos celulares. A través de mecanismos que no se conocen por completo, el aumento del líquido intersticial causa inflamación, destrucción o esclerosis de los vasos linfáticos, fibrosis y, en última instancia, hipertrofia del tejido adiposo.

Epidemiología y factores de riesgo
Es difícil establecer cálculos precisos de la incidencia y la prevalencia del linfedema debido, en parte, a las diferencias en la definición del linfedema (por ejemplo, informes de los pacientes vs. mediciones objetivas del volumen) y al momento de la evaluación del linfedema en relación con el tratamiento del cáncer. Otros factores son las diferencias en las técnicas quirúrgicas relacionadas con el tipo de disección de ganglios linfáticos o la dosis total, las fracciones y el campo de radiación tratado.
Los factores de riesgo comunes de presentar linfedema son los siguientes:
- Extensión de la cirugía local.
- Localización anatómica de la disección de ganglios linfáticos.
- Radiación dirigida a los ganglios linfáticos.
- Infección localizada o retraso en la cicatrización de la herida.
- Tumor que causa obstrucción linfática de los ganglios cervicales, torácicos, axilares, pélvicos o abdominales anteriores.
- Tumores intrapélvicos o intrabdominales que afectan o comprimen de manera directa los vasos linfáticos o la cisterna del quilo y el conducto torácico.
- Un estadio de la enfermedad más alto.
- Sobrepeso (índice de masa corporal [IMC] ≥25 kg/m2) u obesidad (IMC ≥30 kg/m2).[
9 ] - Raza negra o etnia hispana.[
10 ] - Residencia en áreas rurales.[
10 ]
Referencias:
- Ridner SH: Quality of life and a symptom cluster associated with breast cancer treatment-related lymphedema. Support Care Cancer 13 (11): 904-11, 2005.
- Dunberger G, Lindquist H, Waldenström AC, et al.: Lower limb lymphedema in gynecological cancer survivors--effect on daily life functioning. Support Care Cancer 21 (11): 3063-70, 2013.
- Zhang X, McLaughlin EM, Krok-Schoen JL, et al.: Association of Lower Extremity Lymphedema With Physical Functioning and Activities of Daily Living Among Older Survivors of Colorectal, Endometrial, and Ovarian Cancer. JAMA Netw Open 5 (3): e221671, 2022.
- Pyszel A, Malyszczak K, Pyszel K, et al.: Disability, psychological distress and quality of life in breast cancer survivors with arm lymphedema. Lymphology 39 (4): 185-92, 2006.
- Gjorup CA, Groenvold M, Hendel HW, et al.: Health-related quality of life in melanoma patients: Impact of melanoma-related limb lymphoedema. Eur J Cancer 85: 122-132, 2017.
- Beckjord EB, Reynolds KA, van Londen GJ, et al.: Population-level trends in posttreatment cancer survivors' concerns and associated receipt of care: results from the 2006 and 2010 LIVESTRONG surveys. J Psychosoc Oncol 32 (2): 125-51, 2014.
- Paskett ED, Le-Rademacher J, Oliveri JM, et al.: A randomized study to prevent lymphedema in women treated for breast cancer: CALGB 70305 (Alliance). Cancer 127 (2): 291-299, 2021.
- Horsley JS, Styblo T: Lymphedema in the postmastectomy patient. In: Bland KI, Copeland EM, eds.: The Breast: Comprehensive Management of Benign and Malignant Diseases. Saunders, 1991, pp 701-6.
- McLaughlin SA, Brunelle CL, Taghian A: Breast Cancer-Related Lymphedema: Risk Factors, Screening, Management, and the Impact of Locoregional Treatment. J Clin Oncol 38 (20): 2341-2350, 2020.
- Montagna G, Zhang J, Sevilimedu V, et al.: Risk Factors and Racial and Ethnic Disparities in Patients With Breast Cancer-Related Lymphedema. JAMA Oncol 8 (8): 1195-1200, 2022.
Linfedema específico de determinadas enfermedades
Cáncer de mama
En una revisión sistemática, se observó que la prevalencia del linfedema fue del 21,4 % (14,9–29,8 %) en pacientes con cáncer de mama.[
En un estudio observacional prospectivo a 2 años en el que se usaron datos de 304 pacientes con cáncer de mama, que se habían sometido a disección de ganglio linfático axilar y radioterapia, se demostraron varios factores de riesgo vinculados al linfedema relacionado con el cáncer de mama (LRCM). La incidencia acumulada del linfedema se midió mediante el aumento de más del 10 % en el volumen del brazo y se realizaron análisis univariante y multivariable. En el análisis multivariable, la raza negra y la etnia hispana (oportunidad relativa [OR], 3,88; IC 95 %, 2,14–7,08 y OR, 3,01; IC 95 %, 1,10–7,62, respectivamente; P < 0,001 por cada uno), la administración de quimioterapia neoadyuvante (OR, 2,10; IC 95 %, 1,16–3,95; P = 0,01), la edad avanzada (OR, 1,04; IC 95 %, 1,02–1,07 de aumento cada año; P = 0,001), y el intervalo más prolongado de seguimiento (OR, 1,57; IC 95 %, 1,30–1,90 de aumento cada 6 meses; P < 0,001) se relacionaron de forma independiente con un aumento del riesgo.[
En otro estudio se examinaron los factores de riesgo del LRCM vinculado al tratamiento, las morbilidades y el estilo de vida en 918 mujeres que participaron en el ensayo Prospective Surveillance and Early Intervention (PSEI). Las mujeres se asignaron al azar a espectroscopia por bioimpedancia (BIS) o cinta de medición (CM).[
Cánceres ginecológicos
En un estudio de cohortes se respalda la evidencia de que una proporción significativa de mujeres presentan linfedema de los miembros inferiores después del tratamiento para cáncer ginecológico o cáncer colorrectal. La prevalencia más alta (36,5 %) se observó en las sobrevivientes de cáncer de ovario, seguida de las sobrevivientes de cáncer de endometrio (32,5 %) y las sobrevivientes de cáncer colorrectal (31,4 %).[
En un estudio, 802 de 1774 mujeres diagnosticadas con cáncer ginecológico entre 1999 y 2004 respondieron a una encuesta sobre linfedema.[
Se obtuvieron mediciones seriadas del volumen del miembro en las participantes de una cohorte de mujeres sometidas a disección de ganglios linfáticos por cáncer de vulva (n = 42), endometrio (n = 734) o cuello uterino (n = 138) 4 a 6 semanas después de la cirugía y luego cada 3 meses.[
Cáncer de cabeza y cuello
Los pacientes con cáncer de cabeza y cuello tienen predisposición a presentar linfedema externo e interno. Por lo general, el linfedema externo se presenta con edema submentoniano o hinchazón en la parte inferior del cuello. El linfedema interno se distribuye de forma más amplia en las regiones anatómicas de la orofaringe. En un estudio transversal pequeño con exámenes asistidos por video, 59 de 61 pacientes presentaron algún grado de linfedema.[
Melanoma
En un estudio transversal de un solo centro se notificó la presencia de linfedema después de una biopsia de ganglio linfático centinela o una disección de ganglios linfáticos en 435 pacientes que recibieron tratamiento para melanoma entre 1997 y 2015.[
Cáncer de próstata
Hay pocos estudios sobre el linfedema después del tratamiento de cáncer de próstata. En una pequeña encuesta transversal de hombres que se sometieron a prostatectomía radical, se notificó que 19 de 54 encuestados (35,2 %) presentaron linfedema bilateral de las extremidades inferiores.[
Sarcoma
En un estudio se midieron los datos demográficos de los pacientes, los desenlaces quirúrgicos, los desenlaces funcionales y la gravedad del linfedema con una escala validada para 289 pacientes que se sometieron a cirugía con conservación del miembro para un sarcoma de extremidad entre 2000 y 2007.[
Referencias:
- DiSipio T, Rye S, Newman B, et al.: Incidence of unilateral arm lymphoedema after breast cancer: a systematic review and meta-analysis. Lancet Oncol 14 (6): 500-15, 2013.
- Giuliano AE, Ballman KV, McCall L, et al.: Effect of Axillary Dissection vs No Axillary Dissection on 10-Year Overall Survival Among Women With Invasive Breast Cancer and Sentinel Node Metastasis: The ACOSOG Z0011 (Alliance) Randomized Clinical Trial. JAMA 318 (10): 918-926, 2017.
- McLaughlin SA, Brunelle CL, Taghian A: Breast Cancer-Related Lymphedema: Risk Factors, Screening, Management, and the Impact of Locoregional Treatment. J Clin Oncol 38 (20): 2341-2350, 2020.
- Armer JM, Ballman KV, McCall L, et al.: Factors Associated With Lymphedema in Women With Node-Positive Breast Cancer Treated With Neoadjuvant Chemotherapy and Axillary Dissection. JAMA Surg 154 (9): 800-809, 2019.
- Montagna G, Zhang J, Sevilimedu V, et al.: Risk Factors and Racial and Ethnic Disparities in Patients With Breast Cancer-Related Lymphedema. JAMA Oncol 8 (8): 1195-1200, 2022.
- Koelmeyer LA, Gaitatzis K, Dietrich MS, et al.: Risk factors for breast cancer-related lymphedema in patients undergoing 3 years of prospective surveillance with intervention. Cancer 128 (18): 3408-3415, 2022.
- Zhang X, McLaughlin EM, Krok-Schoen JL, et al.: Association of Lower Extremity Lymphedema With Physical Functioning and Activities of Daily Living Among Older Survivors of Colorectal, Endometrial, and Ovarian Cancer. JAMA Netw Open 5 (3): e221671, 2022.
- Beesley V, Janda M, Eakin E, et al.: Lymphedema after gynecological cancer treatment : prevalence, correlates, and supportive care needs. Cancer 109 (12): 2607-14, 2007.
- Ryan M, Stainton MC, Slaytor EK, et al.: Aetiology and prevalence of lower limb lymphoedema following treatment for gynaecological cancer. Aust N Z J Obstet Gynaecol 43 (2): 148-51, 2003.
- Carter J, Huang HQ, Armer J, et al.: GOG 244 - The LymphEdema and Gynecologic cancer (LEG) study: The association between the gynecologic cancer lymphedema questionnaire (GCLQ) and lymphedema of the lower extremity (LLE). Gynecol Oncol 155 (3): 452-460, 2019.
- Jeans C, Brown B, Ward EC, et al.: Comparing the prevalence, location, and severity of head and neck lymphedema after postoperative radiotherapy for oral cavity cancers and definitive chemoradiotherapy for oropharyngeal, laryngeal, and hypopharyngeal cancers. Head Neck 42 (11): 3364-3374, 2020.
- Gjorup CA, Groenvold M, Hendel HW, et al.: Health-related quality of life in melanoma patients: Impact of melanoma-related limb lymphoedema. Eur J Cancer 85: 122-132, 2017.
- Deban M, Vallance P, Jost E, et al.: Higher Rate of Lymphedema with Inguinal versus Axillary Complete Lymph Node Dissection for Melanoma: A Potential Target for Immediate Lymphatic Reconstruction? Curr Oncol 29 (8): 5655-5663, 2022.
- Moody JA, Botham SJ, Dahill KE, et al.: Complications following completion lymphadenectomy versus therapeutic lymphadenectomy for melanoma - A systematic review of the literature. Eur J Surg Oncol 43 (9): 1760-1767, 2017.
- Neuberger M, Schmidt L, Wessels F, et al.: Onset and burden of lower limb lymphedema after radical prostatectomy: a cross-sectional study. Support Care Cancer 30 (2): 1303-1313, 2022.
- Friedmann D, Wunder JS, Ferguson P, et al.: Incidence and Severity of Lymphoedema following Limb Salvage of Extremity Soft Tissue Sarcoma. Sarcoma 2011: 289673, 2011.
Diagnóstico de linfedema
Signos, síntomas y examen físico
El linfedema suele ser evidente por hallazgos clínicos como el edema unilateral sin fóvea, por lo general con compromiso de los dígitos, en un paciente con factores de riesgo conocidos (por ejemplo, una paciente de cáncer de mama con disección de ganglios linfáticos axilares previa). En el diagnóstico diferencial se deben considerar otras causas de hinchazón de los miembros, como trombosis venosa profunda, neoplasia maligna e infección, y se deben excluir con estudios apropiados, si se indica.
El linfedema en pacientes con cáncer de cabeza y cuello puede presentarse de forma ligeramente diferente. En el linfedema externo se observa hinchazón en el área de la cabeza y el cuello, pero no es así en el caso del linfedema interno. En cambio, los pacientes con linfedema relacionado con el cáncer interno de cabeza y cuello pueden quejarse de cambios en la voz, disfagia y posible dificultad para respirar.
Procedimientos diagnósticos
Medición de los miembros
La amplia variedad de métodos para evaluar el volumen del miembro y la falta de estandarización dificultan la evaluación del miembro en riesgo. Las opciones incluyen el desplazamiento de agua, el uso de una cinta de medición o un metro, el escaneo infrarrojo y las medidas de impedancia bioeléctrica.[
El método más común para diagnosticar el linfedema de las extremidades superiores es la medición circunferencial en puntos de referencia anatómica específicos en la extremidad.[
El método de desplazamiento de agua es otra manera de evaluar un edema en el miembro superior. Por lo general, una diferencia de 200 ml o más entre el miembro afectado y el miembro opuesto se considera el punto límite para definir el linfedema.[
Linfografía por resonancia magnética
Esta técnica consiste en la inyección intracutánea de un contraste paramagnético, seguida de imágenes anatómicas linfáticas, los patrones de flujo dérmico y el tejido graso adyacente. En un estudio de 50 mujeres con linfedema relacionado con el cáncer de mama, se compararon las características morfológicas de los vasos linfáticos entre los miembros afectados y no afectados.[
Estadificación y clasificación de gravedad por grados
El sistema de estadificación del ISL refleja los cambios probables con el tiempo según la fisiopatología del linfedema. Los estadios son los siguientes:
- Estadio 0: Este estadio, llamado linfedema subclínico, se caracteriza por alteración del flujo linfático.
- Estadio I: Este estadio es reversible de manera espontánea y, por lo general, se caracteriza por la presencia de edema con fóvea, aumento de la circunferencia del miembro superior y sensación de pesadez.
- Estadio II: Este estadio moderado se caracteriza por la consistencia esponjosa del tejido sin signos de edema con fóvea. La fibrosis tisular a veces provoca endurecimiento y aumento de tamaño del miembro.[
2 ] La hinchazón en este estadio es en su mayoría causada por el componente líquido. - Estadio III: En el estadio más avanzado,[
2 ] la hinchazón es en su mayoría secundaria a la hipertrofia grasa, por lo que no hay edema con fóvea.
Es posible evaluar la gravedad del linfedema mediante los Common Terminology Criteria for Adverse Events (CTCAE), que se elaboraron para clasificar los efectos adversos en el contexto de los ensayos clínicos.[
- Grado 1. Entre un 5 % y 10 % de discrepancia, de volumen o circunferencia, entre los miembros en el punto de mayor diferencia visible; hinchazón u ocultación de la arquitectura anatómica durante una inspección minuciosa; edema con fóvea.
- Grado 2. Más del 10 % hasta el 30 % de discrepancia, de volumen o circunferencia, entre miembros en el punto de mayor diferencia visible; oscurecimiento evidente de la arquitectura anatómica; obliteración de los pliegues cutáneos; desviación evidente del contorno anatómico normal.
- Grado 3. Más del 30 % de discrepancia de volumen entre miembros; linforragia; desviación macroscópica del contorno anatómico normal; interferencia con las actividades de la vida diaria (AVD).
- Grado 4. Progresión a neoplasia maligna (por ejemplo, linfangiosarcoma); amputación indicada; linfedema incapacitante.
La quinta versión del CTCAE está más simplificada y no incluye criterios de volúmenes:[
- Grado 1. Indicios de engrosamiento o cambio de color leve.
- Grado 2. Cambio de color marcado; textura coriácea de la piel (parecida al cuero); formación papilar; limitación de las AVD instrumentales.
- Grado 3. Síntomas graves; limitación de las AVD de autocuidado.
Referencias:
- Ridner SH, Montgomery LD, Hepworth JT, et al.: Comparison of upper limb volume measurement techniques and arm symptoms between healthy volunteers and individuals with known lymphedema. Lymphology 40 (1): 35-46, 2007.
- Bicego D, Brown K, Ruddick M, et al.: Exercise for women with or at risk for breast cancer-related lymphedema. Phys Ther 86 (10): 1398-405, 2006.
- Petrek JA: Commentary: prospective trial of complete decongestive therapy for upper extremity lymphedema after breast cancer therapy. Cancer J 10 (1): 17-9, 2004.
- Mondry TE, Riffenburgh RH, Johnstone PA: Prospective trial of complete decongestive therapy for upper extremity lymphedema after breast cancer therapy. Cancer J 10 (1): 42-8; discussion 17-9, 2004 Jan-Feb.
- Sheng L, Zhang G, Li S, et al.: Magnetic Resonance Lymphography of Lymphatic Vessels in Upper Extremity With Breast Cancer-Related Lymphedema. Ann Plast Surg 84 (1): 100-105, 2020.
- Executive Committee: The Diagnosis and Treatment of Peripheral Lymphedema: 2016 Consensus Document of the International Society of Lymphology. Lymphology 49 (4): 170-84, 2016.
- Cheville AL, McGarvey CL, Petrek JA, et al.: The grading of lymphedema in oncology clinical trials. Semin Radiat Oncol 13 (3): 214-25, 2003.
- National Cancer Institute: Common Terminology Criteria for Adverse Events (CTCAE), Version 5.0. Bethesda, Md: U.S. Department of Health and Human Services, National Institutes of Health, 2017.
Available online . Last accessed Dec. 18, 2024.
Aspectos generales de las opciones de prevención y tratamiento del linfedema
Hay muchas intervenciones posibles para reducir el riesgo de linfedema o aminorar sus consecuencias negativas. En general, las intervenciones de prevención y tratamiento se dividen en abordajes no quirúrgicos y quirúrgicos. Las intervenciones no quirúrgicas se dividen en farmacológicas, compresivas o relacionadas con el ejercicio. Antes de considerar las opciones quirúrgicas, se deben probar y agotar las opciones conservadoras. En esta sección se ofrece una descripción general de diversas intervenciones, seguida de un análisis más detallado de ensayos individuales por tipo de cáncer.
Opciones no quirúrgicas
Prendas de compresión
Las prendas de compresión se usan para prevenir y tratar el linfedema al ayudar a disminuir el exceso de formación de líquido intersticial, prevenir el reflujo de líquido linfático y proporcionar una barrera para ayudar a los músculos a bombear líquido hacia el sistema linfático.[
Es recomendable usar prendas elásticas para el linfedema en estadio I y el linfedema que se convirtió en estadio II después de la terapia descongestiva completa (TDC).
Compresión neumática externa intermitente
Este abordaje se debe usar junto con prendas de compresión y solo si la compresión no es suficiente para prevenir o tratar el linfedema. Las preocupaciones sobre el uso de la compresión neumática intermitente incluyen la cantidad óptima de presión, el programa de tratamiento y la necesidad de terapia de mantenimiento después de la reducción inicial del edema.[
Es posible que la compresión neumática externa intermitente facilite el tratamiento del linfedema cuando se usa de forma adyuvante con la terapia linfática descongestiva. En un ensayo aleatorizado pequeño de 23 mujeres con linfedema nuevo relacionado con el cáncer de mama, se encontró una reducción significativa adicional del volumen, en comparación con el drenaje linfático manual solo (45 vs. 26 %).[
Hay varios obstáculos para utilizar la terapia descongestiva multidisciplinaria, como el costo, el número insuficiente de terapeutas entrenados y el tiempo que hay que dedicarle. En respuesta a estas dificultades, un grupo de investigadores llevó a cabo un ensayo con una prenda que se encontraba en fase de desarrollo comercial.[
Terapia descongestiva completa
La terapia descongestiva completa (TDC) es el tratamiento de referencia para el linfedema en estadio II. Sin embargo, no se ha determinado cuál es el programa óptimo.
La TDC tiene 2 fases:
- Fase 1 —Descongestión y reducción. Abarca el cuidado de la piel o las heridas, ejercicio, drenaje linfático manual y vendajes de compresión a diario durante un promedio de 15 días.
- Fase 2 —Mantenimiento. Abarca cuidado de la piel o las heridas, ejercicio, drenaje linfático manual, según sea necesario, y prendas de compresión.
En un estudio se comparó el drenaje linfático manual con el ejercicio para tratar el linfedema en 39 personas con cáncer de cavidad oral.[
En una revisión sistemática del drenaje linfático manual en pacientes con cáncer de mama se informó sobre 10 estudios.[
Actividad física
La actividad o ejercicio físico tal vez sean valiosos para el tratamiento del linfedema por varias razones, como la mejora del flujo linfático por las contracciones musculares y la mejora del funcionamiento cardiovascular general.[
En una revisión sistemática y metanálisis se informó sobre 12 estudios de prevención y 36 estudios de tratamiento con ejercicio para prevenir o tratar el linfedema relacionado con el cáncer.[
El American College of Sports Medicine aconseja que un programa supervisado de ejercicio físico progresivo de resistencia es inocuo para los pacientes con linfedema después del cáncer de mama, o en riesgo de padecer el linfedema. No hay datos adecuados sobre la inocuidad del ejercicio físico sin supervisión. Se desconoce la inocuidad del ejercicio en otros tipos de cáncer.[
Terapia farmacológica
Medicamentos antiinflamatorios no esteroideos
En un par de ensayos pequeños se demostró el beneficio potencial del antiinflamatorio no esteroideo (AINE) ketoprofeno con respecto al linfedema.[
Opciones quirúrgicas
Las opciones quirúrgicas para el tratamiento del linfedema son la anastomosis linfática-venosa (ALV), el trasplante de ganglios linfáticos vascularizados (VLNT) y la reducción del exceso de volumen tisular mediante la liposucción. En varias revisiones informativas se describe la toma de decisiones quirúrgicas que implica la selección de pacientes y el tipo de operación.[
Hay datos limitados que orientan la elección entre las técnicas de liposucción y microcirugía, y algunos investigadores proponen un abordaje combinado.[
Anastomosis linfática-venosa
Por lo general, la cirugía de anastomosis linfática-venosa (ALV) se usa en pacientes con linfedema de grado temprano debido a la dificultad para encontrar los vasos linfáticos. En un estudio se notificaron los resultados de 42 pacientes con linfedema de grado más avanzado en los miembros inferiores que se sometieron a linfangiografía por resonancia magnética preoperatoria y ecografía.[
La reconstrucción linfática inmediata en el momento de la cirugía del cáncer se encuentra en investigación activa.
Transferencia de ganglios linfáticos vascularizados
El trasplante o trasferencia de ganglios linfáticos vascularizados (VLNT) consiste en la recolección de ganglios linfáticos sanos, junto con sus vasos venosos y arteriales relevantes, de un sitio donante y la transferencia a la cuenca ganglionar de la extremidad afectada. Los mecanismos de acción propuestos incluyen facilitar rutas alternativas de drenaje linfático y fomentar la linfangiogénesis para crear nuevos vasos linfáticos en el miembro. En la actualidad hay pocos datos clínicos, pero prometedores, sobre la eficacia del VLNT.[
En una revisión y resumen sistemáticos de pacientes con linfedema relacionado con el cáncer de mama que se sometieron a TDC o VLNT [
En un estudio retrospectivo de 124 pacientes con linfedema relacionado con el cáncer de mama, el grado de mejora de la circunferencia de los miembros y la reducción de los episodios de celulitis fue mayor en los pacientes sometidos a VLNT que en quienes se sometieron a ALV.[
Liposucción
Es posible que el linfedema crónico sin fóvea se deba a la hipertrofia del tejido adiposo. En este caso, una opción es la liposucción para eliminar el exceso de tejido adiposo. Las prendas de compresión siguen siendo necesarias después de la liposucción; además, es posible que se requiera la extirpación de la piel sobrante después de la liposucción.[
En un estudio retrospectivo se comparó la frecuencia de episodios documentados de erisipela en 130 pacientes antes y después de la liposucción.[
Terapia láser
La terapia láser de bajo nivel (TLBN) es una técnica no invasiva en la que los tejidos afectados reciben fototerapia de varias longitudes de onda con un intervalo de 650 a 1000 nm. No se ha establecido la función del TLBN en la atención de las personas con linfedema, aunque en una revisión sistemática de 2017 se observó evidencia prometedora.[
Referencias:
- Nadal Castells MJ, Ramirez Mirabal E, Cuartero Archs J, et al.: Effectiveness of Lymphedema Prevention Programs With Compression Garment After Lymphatic Node Dissection in Breast Cancer: A Randomized Controlled Clinical Trial. Front Rehabil Sci 2: 727256, 2021.
- Dini D, Del Mastro L, Gozza A, et al.: The role of pneumatic compression in the treatment of postmastectomy lymphedema. A randomized phase III study. Ann Oncol 9 (2): 187-90, 1998.
- Szuba A, Achalu R, Rockson SG: Decongestive lymphatic therapy for patients with breast carcinoma-associated lymphedema. A randomized, prospective study of a role for adjunctive intermittent pneumatic compression. Cancer 95 (11): 2260-7, 2002.
- Ridner SH, Dietrich MS, Deng J, et al.: Advanced pneumatic compression for treatment of lymphedema of the head and neck: a randomized wait-list controlled trial. Support Care Cancer 29 (2): 795-803, 2021.
- Lerman M, Gaebler JA, Hoy S, et al.: Health and economic benefits of advanced pneumatic compression devices in patients with phlebolymphedema. J Vasc Surg 69 (2): 571-580, 2019.
- Tsai KY, Liao SF, Chen KL, et al.: Effect of early interventions with manual lymphatic drainage and rehabilitation exercise on morbidity and lymphedema in patients with oral cavity cancer. Medicine (Baltimore) 101 (42): e30910, 2022.
- Lin Y, Yang Y, Zhang X, et al.: Manual Lymphatic Drainage for Breast Cancer-related Lymphedema: A Systematic Review and Meta-analysis of Randomized Controlled Trials. Clin Breast Cancer 22 (5): e664-e673, 2022.
- Hayes SC, Singh B, Reul-Hirche H, et al.: The Effect of Exercise for the Prevention and Treatment of Cancer-Related Lymphedema: A Systematic Review with Meta-analysis. Med Sci Sports Exerc 54 (8): 1389-1399, 2022.
- Schmitz KH, Ahmed RL, Troxel A, et al.: Weight lifting in women with breast-cancer-related lymphedema. N Engl J Med 361 (7): 664-73, 2009.
- Singh B, Disipio T, Peake J, et al.: Systematic Review and Meta-Analysis of the Effects of Exercise for Those With Cancer-Related Lymphedema. Arch Phys Med Rehabil 97 (2): 302-315.e13, 2016.
- Do JH, Kim W, Cho YK, et al.: EFFECTS OF RESISTANCE EXERCISES AND COMPLEX DECONGESTIVE THERAPY ON ARM FUNCTION AND MUSCULAR STRENGTH IN BREAST CANCER RELATED LYMPHEDEMA. Lymphology 48 (4): 184-96, 2015.
- Campbell KL, Winters-Stone KM, Wiskemann J, et al.: Exercise Guidelines for Cancer Survivors: Consensus Statement from International Multidisciplinary Roundtable. Med Sci Sports Exerc 51 (11): 2375-2390, 2019.
- Rockson SG, Tian W, Jiang X, et al.: Pilot studies demonstrate the potential benefits of antiinflammatory therapy in human lymphedema. JCI Insight 3 (20): , 2018.
- Schaverien MV, Coroneos CJ: Surgical Treatment of Lymphedema. Plast Reconstr Surg 144 (3): 738-758, 2019.
- Forte AJ, Boczar D, Huayllani MT, et al.: Pharmacotherapy Agents in Lymphedema Treatment: A Systematic Review. Cureus 11 (12): e6300, 2019.
- Engel H, Lin CY, Huang JJ, et al.: Outcomes of Lymphedema Microsurgery for Breast Cancer-related Lymphedema With or Without Microvascular Breast Reconstruction. Ann Surg 268 (6): 1076-1083, 2018.
- Cha HG, Oh TM, Cho MJ, et al.: Changing the Paradigm: Lymphovenous Anastomosis in Advanced Stage Lower Extremity Lymphedema. Plast Reconstr Surg 147 (1): 199-207, 2021.
- Gould DJ, Mehrara BJ, Neligan P, et al.: Lymph node transplantation for the treatment of lymphedema. J Surg Oncol 118 (5): 736-742, 2018.
- Fish ML, Grover R, Schwarz GS: Quality-of-Life Outcomes in Surgical vs Nonsurgical Treatment of Breast Cancer-Related Lymphedema: A Systematic Review. JAMA Surg 155 (6): 513-519, 2020.
- Aljaaly HA, Fries CA, Cheng MH: Dorsal Wrist Placement for Vascularized Submental Lymph Node Transfer Significantly Improves Breast Cancer-Related Lymphedema. Plast Reconstr Surg Glob Open 7 (2): e2149, 2019.
- Gratzon A, Schultz J, Secrest K, et al.: Clinical and Psychosocial Outcomes of Vascularized Lymph Node Transfer for the Treatment of Upper Extremity Lymphedema After Breast Cancer Therapy. Ann Surg Oncol 24 (6): 1475-1481, 2017.
- Chen WF, Zeng WF, Hawkes PJ, et al.: Lymphedema Liposuction with Immediate Limb Contouring. Plast Reconstr Surg Glob Open 7 (11): e2513, 2019.
- Lee D, Piller N, Hoffner M, et al.: Liposuction of Postmastectomy Arm Lymphedema Decreases the Incidence of Erysipelas. Lymphology 49 (2): 85-92, 2016.
- Hoffner M, Ohlin K, Svensson B, et al.: Liposuction Gives Complete Reduction of Arm Lymphedema following Breast Cancer Treatment-A 5-year Prospective Study in 105 Patients without Recurrence. Plast Reconstr Surg Glob Open 6 (8): e1912, 2018.
- Baxter GD, Liu L, Petrich S, et al.: Low level laser therapy (Photobiomodulation therapy) for breast cancer-related lymphedema: a systematic review. BMC Cancer 17 (1): 833, 2017.
- Menzer C, Aleisa A, Wilson BN, et al.: Efficacy of laser CO2 treatment for refractory lymphedema secondary to cancer treatments. Lasers Surg Med 54 (3): 337-341, 2022.
Intervenciones específicas de la enfermedad para la prevención o el tratamiento del linfedema
Cáncer de mama: Prevención del linfedema
Prendas de compresión
En un estudio aleatorizado de mujeres que se sometieron a disección axilar se indicó que las mangas de compresión que se usaron desde el primer día posoperatorio hasta 3 meses después de finalizar la terapia adyuvante, redujeron el riesgo de linfedema.[
Ejercicio
En un ensayo aleatorizado se indicó que es posible que el ejercicio ayude a prevenir el linfedema después de la cirugía para el cáncer de mama.[
En un ensayo aleatorizado de 2021 se estudió a pacientes con cáncer de mama que se sometieron a disección de ganglio linfático axilar o centinela.[
En la actualidad, la terapia de ejercicio junto con prendas de compresión quizás no prevenga el linfedema de forma eficaz. La terapia de ejercicio con otras intervenciones está en investigación. Por ejemplo, en un estudio se informaron los resultados de un ensayo aleatorizado sobre el drenaje linfático manual en adición a la terapia de ejercicio para prevenir el linfedema.[
Cáncer de mama: Tratamiento del linfedema
Terapia descongestiva completa
Las mangas de compresión solas quizás prevengan la progresión del linfedema menos grave, pero con frecuencia las mujeres necesitan intervenciones más intensivas.[
Actividad física
Los resultados de ensayos aleatorizados de actividad o ejercicio físicos, en comparación con la atención habitual, no demuestran de manera sistemática ningún beneficio para los pacientes con cáncer de mama y linfedema. En un estudio se observó que las mujeres sometidas a extirpación amplia y disección de ganglios linfáticos axilares y que se asignaron al azar a un programa de ejercicio supervisado (3 horas por semana durante 12 semanas) notificaron menos síntomas relacionados con el linfedema que las mujeres asignadas a un grupo de control.[
A partir de los resultados prometedores de una intervención de ejercicio institucional, en un ensayo se utilizó un diseño factorial de 2 x 2 para probar un programa de ejercicio en el hogar, con o sin una intervención para pérdida de peso dirigida por un dietista.[
Trasplante de ganglios linfáticos
Se notificó un ensayo aleatorizado de trasplante microquirúrgico de ganglios linfáticos y fisioterapia de compresión versus fisioterapia de compresión sola.[
Cáncer de cuello uterino: Prevención del linfedema
En un estudio participaron 120 mujeres con cáncer de cuello uterino que se sometieron a una histerectomía radical laparoscópica con linfadenectomía pélvica. Las participantes se asignaron al azar a una intervención de educación sola o a una intervención con TDC.[
Cáncer de cabeza y cuello: Tratamiento del linfedema
Revisión sistemática
En una revisión sistemática se examinaron publicaciones relacionadas con el tratamiento del linfedema en pacientes tratados por cánceres de cabeza y cuello.[
Terapia descongestiva completa
En un ensayo aleatorizado pequeño de pacientes con linfedema después de la cirugía para cáncer de cabeza y cuello, 21 pacientes se asignaron a uno de 3 grupos: control (n = 7), terapia descongestiva completa (TDC) (n = 7) y terapia en el hogar (n = 7).[
Dispositivo de compresión neumática avanzada
La escasez de terapeutas con capacitación para el linfedema y la inconveniencia de realizar múltiples visitas clínicas han alentado la creación de un dispositivo que los pacientes pueden usar en el hogar. En un ensayo aleatorizado pequeño de dicho dispositivo, los pacientes se asignaron al dispositivo (n = 24) o a un control de lista de espera (n = 25).[
Liposucción
Se ha realizado un ensayo aleatorizado pequeño de liposucción submentoniana de pacientes que se quejaron de hinchazón después del tratamiento del cáncer de cabeza y cuello. Los 10 pacientes que se sometieron a una liposucción notificaron mejoras más importantes en la apariencia personal a los 6 meses, en comparación con los pacientes de control. No se notificaron efectos adversos de la liposucción.[
Sarcoma de las extremidades: Prevención del linfedema
En un estudio se comparó la incidencia de linfedema en una cohorte de 8 pacientes con sarcoma de muslo, a los que se realizó anastomosis linfático-venosas en combinación con resección de tumores de tejido blando de muslo, con una cohorte histórica de 20 pacientes.[
Referencias:
- Paramanandam VS, Dylke E, Clark GM, et al.: Prophylactic Use of Compression Sleeves Reduces the Incidence of Arm Swelling in Women at High Risk of Breast Cancer-Related Lymphedema: A Randomized Controlled Trial. J Clin Oncol 40 (18): 2004-2012, 2022.
- Schmitz KH, Ahmed RL, Troxel AB, et al.: Weight lifting for women at risk for breast cancer-related lymphedema: a randomized trial. JAMA 304 (24): 2699-705, 2010.
- Paskett ED, Le-Rademacher J, Oliveri JM, et al.: A randomized study to prevent lymphedema in women treated for breast cancer: CALGB 70305 (Alliance). Cancer 127 (2): 291-299, 2021.
- Naughton MJ, Liu H, Seisler DK, et al.: Health-related quality of life outcomes for the LEAP study-CALGB 70305 (Alliance): A lymphedema prevention intervention trial for newly diagnosed breast cancer patients. Cancer 127 (2): 300-309, 2021.
- Devoogdt N, Geraerts I, Van Kampen M, et al.: Manual lymph drainage may not have a preventive effect on the development of breast cancer-related lymphoedema in the long term: a randomised trial. J Physiother 64 (4): 245-254, 2018.
- Blom KY, Johansson KI, Nilsson-Wikmar LB, et al.: Early intervention with compression garments prevents progression in mild breast cancer-related arm lymphedema: a randomized controlled trial. Acta Oncol 61 (7): 897-905, 2022.
- Dayes IS, Whelan TJ, Julian JA, et al.: Randomized trial of decongestive lymphatic therapy for the treatment of lymphedema in women with breast cancer. J Clin Oncol 31 (30): 3758-63, 2013.
- Kilbreath SL, Ward LC, Davis GM, et al.: Reduction of breast lymphoedema secondary to breast cancer: a randomised controlled exercise trial. Breast Cancer Res Treat 184 (2): 459-467, 2020.
- Schmitz KH, Troxel AB, Dean LT, et al.: Effect of Home-Based Exercise and Weight Loss Programs on Breast Cancer-Related Lymphedema Outcomes Among Overweight Breast Cancer Survivors: The WISER Survivor Randomized Clinical Trial. JAMA Oncol 5 (11): 1605-1613, 2019.
- Dionyssiou D, Demiri E, Tsimponis A, et al.: A randomized control study of treating secondary stage II breast cancer-related lymphoedema with free lymph node transfer. Breast Cancer Res Treat 156 (1): 73-9, 2016.
- Wang X, Ding Y, Cai HY, et al.: Effectiveness of modified complex decongestive physiotherapy for preventing lower extremity lymphedema after radical surgery for cervical cancer: a randomized controlled trial. Int J Gynecol Cancer 30 (6): 757-763, 2020.
- Shallwani SM, Towers A, Newman A, et al.: Feasibility of a Pilot Randomized Controlled Trial Examining a Multidimensional Intervention in Women with Gynecological Cancer at Risk of Lymphedema. Curr Oncol 28 (1): 455-470, 2021.
- Liao SF, Li SH, Huang HY: The efficacy of complex decongestive physiotherapy (CDP) and predictive factors of response to CDP in lower limb lymphedema (LLL) after pelvic cancer treatment. Gynecol Oncol 125 (3): 712-5, 2012.
- Tyker A, Franco J, Massa ST, et al.: Treatment for lymphedema following head and neck cancer therapy: A systematic review. Am J Otolaryngol 40 (5): 761-769, 2019.
- Ozdemir K, Keser I, Duzlu M, et al.: The Effects of Clinical and Home-based Physiotherapy Programs in Secondary Head and Neck Lymphedema. Laryngoscope 131 (5): E1550-E1557, 2021.
- Ridner SH, Dietrich MS, Deng J, et al.: Advanced pneumatic compression for treatment of lymphedema of the head and neck: a randomized wait-list controlled trial. Support Care Cancer 29 (2): 795-803, 2021.
- Alamoudi U, Taylor B, MacKay C, et al.: Submental liposuction for the management of lymphedema following head and neck cancer treatment: a randomized controlled trial. J Otolaryngol Head Neck Surg 47 (1): 22, 2018.
- Wagner JM, Dadras M, Ufton D, et al.: Prophylactic lymphaticovenous anastomoses for resection of soft tissue tumors of the thigh to prevent secondary lymphedema-a retrospective comparative cohort analysis. Microsurgery 42 (3): 239-245, 2022.
Actualizaciones más recientes a este resumen (04 / 11 / 2025)
Los resúmenes del PDQ con información sobre el cáncer se revisan con regularidad y se actualizan a medida que se obtiene nueva información. Esta sección describe los cambios más recientes introducidos en este resumen a partir de la fecha arriba indicada.
Se incorporaron cambios editoriales en este resumen.
El
Información sobre este resumen del PDQ
Propósito de este resumen
Este resumen de información del PDQ sobre el cáncer dirigido a profesionales de la salud proporciona información integral revisada por expertos y basada en la evidencia sobre la fisiopatología y el tratamiento del linfedema. El objetivo es servir como fuente de información y ayuda para los profesionales clínicos durante la atención de pacientes. No ofrece pautas ni recomendaciones formales para tomar decisiones relacionadas con la atención sanitaria.
Revisores y actualizaciones
El
Cada mes, los integrantes de este consejo revisan los artículos publicados recientemente para determinar lo siguiente:
- Si el artículo se debe analizar en una reunión del consejo.
- Si conviene añadir texto acerca del artículo.
- Si se debe reemplazar o actualizar un artículo que ya se citó.
Los cambios en los resúmenes se deciden mediante consenso de los integrantes del consejo después de evaluar la solidez de la evidencia de los artículos publicados y determinar la forma de incorporar el artículo en el resumen.
Los revisores principales del sumario sobre Linfedema son:
- Larry D. Cripe, MD (Indiana University School of Medicine)
- James T. Pastrnak, MD (Indiana University School of Medicine)
Cualquier comentario o pregunta sobre el contenido de este resumen se debe enviar al
Niveles de evidencia
Algunas de las referencias bibliográficas de este resumen se acompañan del nivel de evidencia. El propósito de esto es ayudar al lector a evaluar la solidez de la evidencia que respalda el uso de ciertas intervenciones o abordajes. El
Permisos para el uso de este resumen
PDQ (Physician Data Query) es una marca registrada. Se autoriza el uso del texto de los documentos del PDQ; sin embargo, no se podrá identificar como un resumen de información sobre cáncer del PDQ del NCI, salvo que el resumen se reproduzca en su totalidad y se actualice de manera periódica. Por otra parte, se permitirá que un autor escriba una oración como "En el resumen del PDQ del NCI de información sobre la prevención del cáncer de mama se describen, de manera concisa, los siguientes riesgos: [incluir fragmento del resumen]".
Se sugiere citar la referencia bibliográfica de este resumen del PDQ de la siguiente forma:
PDQ® sobre los cuidados médicos de apoyo y los cuidados paliativos. PDQ Linfedema. Bethesda, MD: National Cancer Institute. Actualización: <MM/DD/YYYY>. Disponible en:
Las imágenes en este resumen se reproducen con autorización del autor, el artista o la editorial para uso exclusivo en los resúmenes del PDQ. La utilización de las imágenes fuera del PDQ requiere la autorización del propietario, que el Instituto Nacional del Cáncer no puede otorgar. Para obtener más información sobre el uso de las ilustraciones de este resumen o de otras imágenes relacionadas con el cáncer, consultar
Cláusula sobre el descargo de responsabilidad
La información en estos resúmenes no se debe utilizar para justificar decisiones sobre reembolsos de seguros. Para obtener más información sobre la cobertura de seguros, consultar la página
Comuníquese con el Instituto Nacional del Cáncer
Para obtener más información sobre las opciones para comunicarse con el NCI, incluso la dirección de correo electrónico, el número telefónico o el chat, consultar la página del
Última revisión: 2025-04-11
Esta información no reemplaza el consejo de un médico. Ignite Healthwise, LLC, niega toda garantía y responsabilidad por el uso de esta información. El uso que usted haga de esta información implica que usted acepta los
Healthwise, Healthwise para cada decisión de la salud, y el logo de Healthwise son marcas de fábrica de Ignite Healthwise, LLC.
Page Footer
Quiero...
Audiencia
Sitios seguros para miembros
Información sobre The Cigna Group
Aviso legal
Los planes individuales y familiares de seguro médico y dental están asegurados por Cigna Health and Life Insurance Company (CHLIC), Cigna HealthCare of Arizona, Inc., Cigna HealthCare of Illinois, Inc., Cigna HealthCare of Georgia, Inc., Cigna HealthCare of North Carolina, Inc., Cigna HealthCare of South Carolina, Inc. y Cigna HealthCare of Texas, Inc. Los planes de beneficios de salud y de seguro de salud de grupo están asegurados o administrados por CHLIC, Connecticut General Life Insurance Company (CGLIC) o sus afiliadas (puedes ver
Todas las pólizas de seguros y los planes de beneficios de grupo contienen exclusiones y limitaciones. Para conocer la disponibilidad, los costos y detalles completos de la cobertura, comunícate con un agente autorizado o con un representante de ventas de Cigna. Este sitio web no está dirigido a los residentes de New Mexico.