Comprar planes
Comprar tu propia cobertura
Planes a través de tu empleador
Conoce sobre los beneficios médicos, dentales, de farmacia y voluntarios que tu empleador puede ofrecer.
Aprender
¿Vives o trabajas fuera del país?
Tratamiento de las neoplasias de células plasmáticas (incluso mieloma múltiple) (PDQ®) : Tratamiento - información para los pacientes [NCI]
Esta información es producida y suministrada por el Instituto Nacional del Cáncer (NCI, por sus siglas en inglés). La información en este tema puede haber cambiado desde que se escribió. Para la información más actual, comuníquese con el Instituto Nacional del Cáncer a través del Internet en la página web http://cancer.gov o llame al 1-800-4-CANCER.
Información general sobre las neoplasias de células plasmáticas
Las neoplasias de células plasmáticas son enfermedades por las que el cuerpo produce demasiadas células plasmáticas.
Las células plasmáticas surgen de los linfocitos B (células B), un tipo de glóbulo blanco que se forma en la médula ósea. Por lo general, cuando las bacterias o los virus entran al cuerpo, algunas de las células B se convierten en células plasmáticas. Las células plasmáticas producen anticuerpos que sirven para combatir las bacterias y los virus, e impedir las infecciones y enfermedades.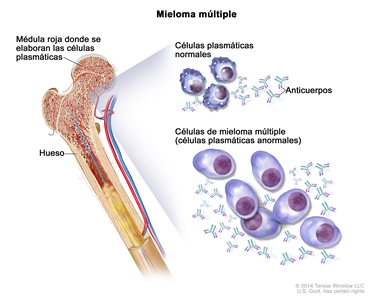
Las neoplasias de células plasmáticas son enfermedades por las que las células plasmáticas anormales forman tumores en los huesos o los tejidos blandos del cuerpo. Estas células también producen un anticuerpo proteínico, que se llama proteína M, que el cuerpo no necesita y no ayuda a combatir infecciones. Estos anticuerpos proteínicos se acumulan en la médula ósea y pueden hacer que la sangre se espese o dañar los riñones.
Las neoplasias de células plasmáticas son benignas (no cancerosas) o malignas (cancerosas).
La gammapatía monoclonal de significación indeterminada (GMSI) no es cancerosa, pero se puede volver cancerosa. Los siguientes tipos de neoplasias de células plasmáticas son cancerosas:
- Linfoma linfoplasmocítico. (Para obtener más información, consulte el resumen
Tratamiento del linfoma no Hodgkin en adultos ). - Plasmocitoma.
- Mieloma múltiple.
Hay varios tipos de neoplasias de células plasmáticas.
Las neoplasias de células plasmáticas incluyen las siguientes formas:
Gammapatía monoclonal de significación indeterminada (GMSI)
En este tipo de neoplasia de células plasmáticas, menos del 10 % de la médula ósea está compuesta por células plasmáticas anormales, pero no hay cáncer. Las células plasmáticas anormales elaboran proteína M, que a veces se encuentra durante un análisis de sangre o de orina periódico. En la mayoría de los pacientes, la cantidad de proteína M permanece igual y no se presentan signos, síntomas ni problemas de salud.
En algunos pacientes, la GMSI se convierte luego en una afección más grave como la amiloidosis o causa problemas de los riñones, el corazón o los nervios. También es posible que la GMSI se convierta en un cáncer, como el mieloma múltiple, el linfoma linfoplasmocítico o la leucemia linfocítica crónica.
Plasmocitoma
En este tipo de neoplasia de células plasmáticas, las células plasmáticas anormales (células de mieloma) se acumulan en un solo lugar y forman un tumor, que se llama plasmocitoma. A veces, el plasmocitoma se cura. Hay dos tipos de plasmocitoma.
- En el caso del plasmocitoma solitario de hueso, se encuentra un tumor de células plasmáticas en un hueso; menos del 10 % de la médula ósea se compone de células plasmáticas y no hay otros signos de cáncer. El plasmocitoma de hueso a menudo se vuelve mieloma múltiple.
- En el caso del plasmocitoma extramedular, se encuentra un tumor de células plasmáticas en el tejido blando, pero no en el hueso ni en la médula ósea. Por lo general, los plasmocitomas extramedulares se forman en los tejidos de la garganta, las amígdalas y los senos paranasales.
Los signos y síntomas dependen de la ubicación del tumor.
- En el hueso, el plasmocitoma puede causar dolor o fracturas.
- En el tejido blando, el tumor puede presionar contra áreas cercanas y causar dolor u otros problemas. Por ejemplo, es posible que un plasmocitoma en la garganta haga que sea difícil tragar.
Mieloma múltiple
En el caso del mieloma múltiple, las células plasmáticas anormales (células de mieloma) se acumulan en la médula ósea y forman tumores en muchos huesos del cuerpo. Estos tumores a veces impiden que la médula ósea elabore suficientes glóbulos sanguíneos sanos. En condiciones normales, la médula ósea elabora células madre (células inmaduras) que se convierten en los siguientes tres tipos de glóbulos sanguíneos maduros:
- Glóbulos rojos que transportan oxígeno y otras sustancias a todos los tejidos del cuerpo.
- Glóbulos blancos que combaten infecciones y enfermedades.
- Plaquetas que forman coágulos sanguíneos para ayudar a prevenir el sangrado.
A medida que el número de células de mieloma aumenta, se elaboran menos glóbulos rojos, glóbulos blancos y plaquetas. Las células de mieloma también dañan y debilitan los huesos.
A veces, el mieloma múltiple no causa ningún signo ni síntoma. Esto se llama mieloma múltiple latente. En ocasiones, el mieloma se encuentra cuando se hace un análisis de sangre u orina por otra afección. Los signos y síntomas en ocasiones obedecen a un mieloma múltiple u otras afecciones. Consulte con su médico si tiene alguno de los siguientes signos o síntomas:
- Dolor de huesos, en especial de la espalda o las costillas.
- Huesos que se quiebran con facilidad.
- Fiebre sin causa conocida o infecciones frecuentes.
- Sangrado o moretones que aparecen con facilidad.
- Dificultad para respirar.
- Debilidad en los brazos y piernas.
- Sensación de mucho cansancio.
A veces, un tumor daña los huesos y causa hipercalcemia (demasiado calcio en la sangre) lo que afecta muchos órganos del cuerpo, como los riñones, los nervios, el corazón, los músculos y el tubo digestivo, y produce problemas graves de salud.
La hipercalcemia causa los siguientes signos y síntomas:
- Pérdida de apetito.
- Náuseas o vómitos.
- Sed.
- Orinar con mucha frecuencia.
- Estreñimiento.
- Sensación de mucho cansancio.
- Debilidad muscular.
- Agitación.
- Confusión o problemas para pensar.
El mieloma múltiple y otras neoplasias de células plasmáticas causan una afección que se llama amiloidosis.
En casos poco frecuentes, el mieloma múltiple hace que fallen los nervios periféricos (nervios que no están en el encéfalo ni la médula espinal) y los órganos. Es posible que la causa sea una afección que se llama amiloidosis. Los anticuerpos proteínicos se acumulan y se unen entre sí en los nervios periféricos y en órganos como el riñón y el corazón, lo que a veces hace que los nervios y órganos se pongan rígidos y dejen de funcionar correctamente.
La amiloidosis causa los siguientes signos y síntomas:
- Sensación de mucho cansancio.
- Manchas moradas en la piel.
- Lengua agrandada.
- Diarrea.
- Hinchazón debido al líquido que se acumula en los tejidos del cuerpo.
- Cosquilleo o adormecimiento en las piernas o pies.
La edad afecta el riesgo de neoplasias de células plasmáticas.
Cualquier cosa que aumenta la probabilidad de tener una enfermedad se llama factor de riesgo. No todas las personas con uno o más de estos factores de riesgo tendrán neoplasias de células plasmáticas. Además, es posible que algunas personas sin factores de riesgo conocidos las presenten. Consulte con su médico si piensa que está en riesgo.
Las neoplasias de células plasmáticas se encuentran más a menudo en personas de edad mediana o avanzada. Entre otros factores de riesgo de mieloma múltiple y plasmocitoma se incluyen los siguientes:
- Ser una persona negra.
- Ser una persona de género masculino.
- Tener antecedentes personales de GMSI o plasmocitoma.
- Estar expuesto a radiación o ciertas sustancias químicas.
Se están realizando estudios sobre cómo los factores raciales, sociales y financieros afectan el acceso al tratamiento y las tasas de neoplasias de células plasmáticas.
Para diagnosticar el mieloma múltiple y otras neoplasias de células plasmáticas, se utilizan pruebas que examinan la sangre, la médula ósea y la orina.
Además de preguntar por los antecedentes médicos personales y familiares, y de hacer un examen físico es posible que el equipo médico realice las siguientes pruebas y procedimientos:
- Estudios de inmunoglobulinas en la sangre y la orina: procedimiento mediante el que se analiza una muestra de sangre u orina a fin de medir las cantidades de ciertos anticuerpos (inmunoglobulinas). En el caso del mieloma múltiple se mide la microglobulina beta-2, la proteína M, las cadenas ligeras libres y otras proteínas que elaboran las células de mieloma. Una cantidad más alta que lo normal de estas sustancias quizás sea un signo de enfermedad.
- Aspiración de la médula ósea y biopsia: extracción de una muestra de médula ósea, sangre y un trozo pequeño de hueso mediante la introducción de una aguja hueca en el hueso de la cadera o el esternón. Un patólogo observa la médula ósea, la sangre y el hueso al microscopio para verificar si hay células anormales.

En ocasiones, se llevan a cabo las siguientes pruebas en la muestra de tejido extraída durante la aspiración de la médula ósea y la biopsia:- Análisis citogenético: prueba de laboratorio para examinar los cromosomas en las células de una muestra de médula ósea. Se cuenta el número de cromosomas y se observa si hay algún cambio, como cromosomas rotos, en otro orden, faltantes o sobrantes. Es posible que los cambios en ciertos cromosomas indiquen la presencia de cáncer. El análisis citogenético se usa para ayudar a diagnosticar el cáncer, planificar el tratamiento o determinar si el tratamiento es eficaz.
- Hibridación fluorescente in situ (FISH): prueba de laboratorio que se usa para observar y contar los genes o los cromosomas en las células y los tejidos. En el laboratorio, se preparan trozos de ADN con un tinte fluorescente que se agregan a una muestra de células o tejidos de un paciente. Cuando se observan al microscopio con una luz especial, estos trozos de ADN brillan si se unen a genes o áreas específicas de los cromosomas en la muestra. La prueba FISH se usa para diagnosticar el cáncer y planificar el tratamiento.
- Citometría de flujo: prueba de laboratorio para medir el número de células de una muestra, el porcentaje de células vivas de una muestra y determinar ciertas características de las células, como el tamaño, la forma y la presencia de marcadores tumorales (o de otro tipo) en la superficie celular. Las células de una muestra de médula ósea del paciente se tiñen con un tinte sensible a la luz y se colocan en un líquido. Luego, se pasan estas células, de a una, por un rayo de luz. Los resultados de la prueba dependen de la forma en que las células con el tinte reaccionan frente al rayo de luz. Esta prueba se usa para diagnosticar y tratar ciertos tipos de cáncer, como la leucemia y el linfoma.
- Serie del esqueleto: en una serie del esqueleto, se toman radiografías de todos los huesos del cuerpo. Las radiografías se utilizan para encontrar áreas donde el hueso está dañado. Un rayo X es un tipo de haz de energía que puede atravesar el cuerpo y plasmarse en una película que muestra una imagen de áreas del interior del cuerpo.
- Recuento sanguíneo completo (RSC) con diferencial: procedimiento para el que se toma una muestra de sangre para verificar los siguientes elementos:
- El número de glóbulos rojos y plaquetas.
- La cantidad y el tipo de glóbulos blancos.
- La cantidad de hemoglobina (la proteína que transporta el oxígeno) en los glóbulos rojos.
- La parte de la muestra compuesta por glóbulos rojos.
- Estudios bioquímicos de la sangre: procedimiento para el que se analiza una muestra de sangre a fin de medir las cantidades de ciertas sustancias., como el calcio o la albúmina, que los órganos y tejidos del cuerpo liberan en la sangre. Una cantidad anormal (mayor o menor que la normal) de una sustancia puede ser un signo de enfermedad.
- Análisis de orina de 24 horas: prueba para la que se recoge orina durante 24 horas a fin de medir las cantidades de ciertas sustancias. Una cantidad fuera de lo común (más alta o baja que la normal) de una sustancia quizás sea un signo de enfermedad en el órgano o el tejido que la elabora. Una cantidad más alta de lo normal de proteína puede ser un signo de mieloma múltiple.
- Imágenes por resonancia magnética (IRM): procedimiento para el que se usa un imán, ondas de radio y una computadora a fin de crear una serie de imágenes detalladas de áreas del interior del cuerpo. Este procedimiento también se llama imágenes por resonancia magnética nuclear (IRMN). Una IRM de la columna vertebral y la pelvis sirve para encontrar áreas donde el hueso está dañado.
- Tomografía por emisión de positrones (TEP): procedimiento para encontrar células de tumores malignos en el cuerpo. Se inyecta en una vena una cantidad pequeña de glucosa radiactiva (azúcar). El escáner de la TEP rota alrededor del cuerpo y crea una imagen de los lugares del cuerpo que usan la glucosa. Las células de tumores malignos se ven más brillantes en la imagen porque son más activas y absorben más glucosa que las células normales.
- Tomografía computarizada (TC): procedimiento para el que se toma una serie de imágenes detalladas del interior del cuerpo, como la columna vertebral, desde ángulos diferentes. Las imágenes se crean con una computadora conectada a una máquina de rayos X. Se inyecta un tinte en una vena o se ingiere a fin de que los órganos o los tejidos se destaquen de forma más clara. Este procedimiento también se llama tomografía computadorizada, tomografía axial computarizada (TAC) o exploración por TAC.
- Tomografía por emisión de positrones con tomografía computarizada (TEP-TC): procedimiento para el que se combinan las imágenes de una tomografía por emisión de positrones (TEP) con las de una tomografía computarizada (TC). La TEP y la TC se realizan a la misma vez y con la misma máquina. Las tomografías combinadas producen imágenes más detalladas de áreas del interior del cuerpo, como la columna vertebral, que cuando se realizan por separado.
Ciertos factores afectan el pronóstico (probabilidad de recuperación) y las opciones de tratamiento.
El pronóstico depende de los siguientes aspectos:
- El tipo de neoplasia de células plasmáticas.
- El estadio de la enfermedad.
- La presencia de cierto tipo de inmunoglobulina (anticuerpo).
- Si hay ciertos cambios genéticos.
- Si hay daño en los riñones.
- Si el cáncer responde al tratamiento inicial o recidiva (vuelve).
Las opciones de tratamiento dependen de los siguientes aspectos:
- El tipo de neoplasia de células plasmáticas.
- La edad y el estado general de salud del paciente.
- Si hay signos, síntomas o problemas de salud relacionados con la enfermedad, como insuficiencia del riñón o infección.
- Si el cáncer responde al tratamiento inicial o recidiva (vuelve).
Estadios de las neoplasias de células plasmáticas
No hay sistemas de estadificación estándar para la gammapatía monoclonal de significación indeterminada (GMSI) ni el plasmocitoma.
Después de que se diagnostica el mieloma múltiple, se hacen pruebas para determinar la cantidad de cáncer en el cuerpo.
El proceso que se utiliza para determinar la cantidad de cáncer en el cuerpo se llama estadificación. Es importante conocer el estadio para planificar el tratamiento.
Para determinar la cantidad de cáncer en el cuerpo se usan las siguientes pruebas y procedimientos:
- Serie del esqueleto: en una serie del esqueleto, se toman radiografías de todos los huesos del cuerpo. Las radiografías se utilizan para encontrar áreas donde el hueso está dañado. Un rayo X es un tipo de haz de energía que puede atravesar el cuerpo y plasmarse en una película que muestra una imagen de áreas del interior del cuerpo.
- Imágenes por resonancia magnética (IRM): procedimiento para el que se usa un imán, ondas de radio y una computadora a fin de crear una serie de imágenes detalladas de áreas del interior del cuerpo, como la médula ósea. Este procedimiento también se llama imágenes por resonancia magnética nuclear (IRMN).
- Densitometría ósea: procedimiento para el que se usa un tipo especial de rayos X para medir la densidad ósea.
El estadio del mieloma múltiple se basa en las concentraciones de microglobulina beta-2 y albúmina en la sangre.
La microglobulina beta-2 y la albúmina se encuentran en la sangre. La microglobulina beta-2 es una proteína de las células plasmáticas. La albúmina constituye la mayor parte del plasma de la sangre, impide que los líquidos escapen de los vasos sanguíneos. También lleva nutrientes a los tejidos y transporta hormonas, vitaminas, medicamentos y otras sustancias, como el calcio, por todo el cuerpo. En la sangre de los pacientes de mieloma múltiple, la cantidad de microglobulina beta-2 aumenta y la cantidad de albúmina disminuye.
Se utilizan los siguientes estadios para el mieloma múltiple:
Mieloma múltiple en estadio I
En el mieloma múltiple en estadio I, las concentraciones en la sangre se presentan de la siguiente manera:
- La concentración de microglobulina beta-2 es inferior a 3,5 mg/l.
- La concentración de albúmina es de 3,5 g/dl o más alta.
Mieloma múltiple en estadio II
En el mieloma múltiple en estadio II, las concentraciones en la sangre son intermedias entre las concentraciones del estadio I y el estadio III.
Mieloma múltiple en estadio III
En el mieloma múltiple en estadio III, la concentración de microglobulina beta-2 en la sangre es de 5,5 mg/l o más alta y el paciente también tiene uno de los siguientes dos cambios:
- Concentraciones elevadas de lactato–deshidrogenasa (LDH).
- Ciertos cambios en los cromosomas.
En ocasiones, las neoplasias de células plasmáticas no responden al tratamiento o vuelven después del tratamiento.
Las neoplasias de células plasmáticas se llaman resistentes al tratamiento cuando el número de células plasmáticas continúa en aumento a pesar de que se administra tratamiento. Las neoplasias de células plasmáticas se llaman en recaída cuando vuelven después del tratamiento.
Aspectos generales de las opciones de tratamiento
Hay diferentes tipos de tratamiento para los pacientes con neoplasias de células plasmáticas.
Hay diferentes tipos de tratamiento disponibles para los pacientes con neoplasias de células plasmáticas. Algunos tratamientos son estándar (tratamiento que se usa en la actualidad) y otros se están probando en ensayos clínicos. Un ensayo clínico de un tratamiento es un estudio de investigación con el fin de mejorar los tratamientos actuales u obtener información sobre tratamientos nuevos para los pacientes de cáncer. A veces, cuando en los ensayos clínicos se demuestra que un tratamiento nuevo es mejor que el tratamiento estándar, el tratamiento nuevo se convierte en el tratamiento estándar. Los pacientes podrían considerar la participación en un ensayo clínico. En algunos ensayos clínicos solo se aceptan pacientes que no comenzaron el tratamiento.
Se usan los siguientes tipos de tratamiento:
Quimioterapia
La quimioterapia es un tratamiento del cáncer en el que se usan medicamentos para interrumpir la formación de células cancerosas, ya sea mediante su destrucción o al impedir su multiplicación. Cuando la quimioterapia se toma por boca o se inyecta en una vena o un músculo, los medicamentos ingresan al torrente sanguíneo y pueden llegar a las células cancerosas de todo el cuerpo (quimioterapia sistémica).
Para obtener más información en inglés, consulte la lista
Otras terapias farmacológicas
Los corticoesteroides son esteroides con efectos antitumorales en el mieloma múltiple.
Terapia dirigida
La terapia dirigida es un tipo de tratamiento para el que se utilizan medicamentos u otras sustancias a fin de identificar y atacar células cancerosas específicas. Por lo general, las terapias dirigidas causan menos daño a las células normales que la quimioterapia o la radioterapia. Hay varios tipos de terapia dirigida que se usan para tratar el mieloma múltiple y otras neoplasias de células plasmáticas. Hay varios tipos de terapia dirigida:
- Terapia con inhibidores del proteasoma: este tratamiento impide la acción de los proteasomas en las células cancerosas. Un proteasoma es una proteína que elimina otras proteínas que la célula ya no necesita. Cuando las proteínas en las células no se eliminan, estas se acumulan y quizás destruya la célula cancerosa. El bortezomib, el carfilzomib y el ixazomib son inhibidores del proteasoma que se usan para el tratamiento del mieloma múltiple y otras neoplasias de células plasmáticas.
- Terapia con anticuerpos monoclonales: los anticuerpos monoclonales son proteínas del sistema inmunitario que se producen en el laboratorio para tratar muchas enfermedades, incluso el cáncer. Como tratamiento del cáncer, estos anticuerpos se adhieren a dianas específicas en las células cancerosas o en otras células que ayudan a que se formen células cancerosas. Los anticuerpos destruyen las células cancerosas, bloquean su multiplicación o impiden que se diseminen. Los anticuerpos monoclonales se administran por infusión. Se emplean solos o para llevar medicamentos, toxinas o material radiactivo directamente a las células cancerosas. El daratumumab y el elotuzumab son anticuerpos monoclonales que se usan para tratar el mieloma múltiple y otras neoplasias de células plasmáticas. El denosumab es un anticuerpo monoclonal que se usa para demorar la pérdida de hueso y reducir el dolor en los pacientes con mieloma múltiple.monoclonal antibodies: how monoclonal antibodies treat cancer-Spanish¿Cómo funcionan los anticuerpos monoclonales para tratar el cáncer? En este video se explica cómo los anticuerpos monoclonales como el trastuzumab, el pembrolizumab y el rituximab bloquean moléculas que las células cancerosas necesitan para multiplicarse, marcan células cancerosas para que el sistema inmunitario las destruya o transportan sustancias que dañan estas células.
- Terapia con inhibidor de BCL2: este tratamiento bloquea una proteína que se llama BCL2. Es posible que bloquear esta proteína ayude a destruir células cancerosas o que se vuelvan más sensibles a otros medicamentos anticancerosos. El venetoclax es un inhibidor de BCL2 que está en estudio para el tratamiento del mieloma múltiple en recaída o resistente al tratamiento.
Para obtener más información en inglés, consulte la lista
Dosis altas de quimioterapia con trasplante de células madre
Administración de dosis altas de quimioterapia para destruir células cancerosas. Durante el tratamiento del cáncer, también se destruyen las células sanas, incluso las células formadoras de sangre. El trasplante de células madre es un tratamiento para reemplazar estas células formadoras de sangre. Las células madre (células sanguíneas inmaduras) se extraen de la sangre o la médula ósea del paciente (trasplante autógeno) o de un donante (trasplante alogénico), se congelan y almacenan. Después de que el paciente termina la quimioterapia, las células madre almacenadas se descongelan y se devuelven al paciente mediante una infusión. Estas células madre reinfundidas se convierten en células sanguíneas del cuerpo que restauran las células destruidas. 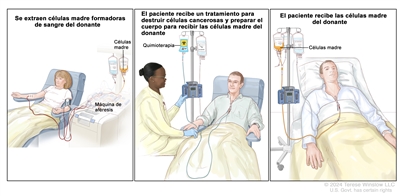
Inmunoterapia
La inmunoterapia es un tratamiento para el que se usa el sistema inmunitario del paciente para combatir el cáncer. Se utilizan sustancias elaboradas por el cuerpo o en un laboratorio para impulsar, dirigir o restaurar las defensas naturales del cuerpo contra el cáncer. Este tratamiento para el cáncer es un tipo de terapia biológica.
- Terapia con inmunomoduladores: la talidomida, la lenalidomida, y la pomalidomida son inmunomoduladores que se usan para tratar el mieloma múltiple y otras neoplasias de células plasmáticas.
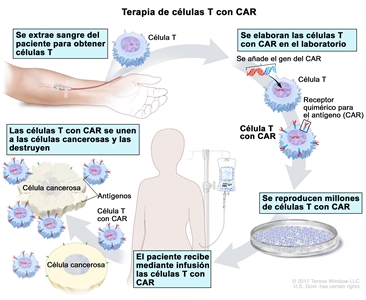
- Terapia de células T con CAR: en este tratamiento las células T (tipo de célula del sistema inmunitario) del paciente se modifican para que ataquen ciertas proteínas en la superficie de células cancerosas. Se extraen las células T del paciente y, en el laboratorio, se les añade receptores especiales en la superficie. Las células modificadas se llaman células T con receptor de antígeno quimérico (CAR). Las células T con CAR se producen en el laboratorio y se administran al paciente mediante infusión. Las células T con CAR se multiplican en la sangre del paciente y atacan las células cancerosas. La terapia de células T con CAR T está en estudio para el tratamiento del mieloma múltiple que recidivó (volvió).
Para obtener más información en inglés, consulte la lista
Radioterapia
La radioterapia es un tratamiento del cáncer para el que se usan rayos X de alta energía u otros tipos de radiación para destruir células cancerosas o impedir que se multipliquen. Para la radioterapia externa se usa una máquina que envía la radiación hacia el área con cáncer desde el exterior del cuerpo.
Cirugía
En ocasiones se realiza una cirugía para extirpar el tumor. Una vez que el médico extirpa todo el cáncer visible en el momento de la cirugía, es posible que algunos pacientes reciban radioterapia después de la cirugía para destruir cualquier célula cancerosa que quede. El tratamiento que se administra después de la cirugía para disminuir el riesgo de que el cáncer vuelva se llama terapia adyuvante.
Observación cautelosa
La observación cautelosa es el control atento de la afección de un paciente sin administrar ningún tratamiento, hasta que se presenten signos o síntomas, o estos cambien.
Se están probando nuevos tipos de tratamiento en ensayos clínicos.
En esta sección del resumen se describen los tratamientos que están en estudio en ensayos clínicos. Es posible que no se mencionen todos los tratamientos nuevos en estudio. Para obtener más información sobre ensayos clínicos, consulte el
Nuevas combinaciones de terapias
Los ensayos clínicos estudian diferentes combinaciones de inmunoterapia, quimioterapia, terapia con corticoesteroides y medicamentos. También están en estudio regímenes nuevos de tratamiento con selinexor.
A veces el tratamiento para las neoplasias de células plasmáticas causa efectos secundarios.
Para obtener más información sobre los efectos secundarios que causa el tratamiento para el cáncer, consulte nuestra página sobre
Los cuidados médicos de apoyo se ofrecen para aliviar los problemas que causa la enfermedad o el tratamiento.
Este tratamiento controla los problemas o los efectos secundarios que causan la enfermedad o su tratamiento, y mejora la calidad de vida. Los cuidados médicos de apoyo se administran para tratar los problemas que causan el mieloma múltiple y otras neoplasias de células plasmáticas.
Los cuidados médicos de apoyo son los siguientes:
- Plasmaféresis: si la sangre se pone espesa por un exceso de anticuerpos proteínicos y esto afecta la circulación, entonces se hace una plasmaféresis para extraer el exceso de plasma y de anticuerpos proteínicos de la sangre. En este procedimiento, se extrae la sangre del paciente y se la hace pasar por una máquina que separa el plasma (parte líquida de la sangre) de las células sanguíneas. Este plasma contiene anticuerpos que el cuerpo no necesita y que luego no se devuelven al paciente. Los glóbulos sanguíneos normales se mezclan con el plasma de un donante o un reemplazo de plasma y se devuelven al torrente sanguíneo del paciente. La plasmaféresis no impide que se formen nuevos anticuerpos.
- Terapia de inducción con trasplante de células madre: si se presenta amiloidosis, el tratamiento puede incluir terapia de inducción seguida de trasplante de células madre con las células madre del paciente.
- Inmunoterapia: inmunoterapia con talidomida, lenalidomida o pomalidomida para tratar la amiloidosis.
- Terapia dirigida: la terapia dirigida con inhibidores del proteasoma se usa para disminuir la cantidad de inmunoglobulina M en la sangre y en el tratamiento de la amiloidosis. La terapia dirigida con daratumumab se administra, con o sin otros medicamentos, para tratar la amiloidosis. La terapia dirigida con un anticuerpo monoclonal se administra para demorar la pérdida de hueso y reducir el dolor.
- Radioterapia: la radioterapia se administra para las lesiones óseas de la columna vertebral.
- Quimioterapia: la quimioterapia se administra para reducir el dolor de espalda causado por la osteoporosis o las fracturas por compresión de la columna vertebral.
- Terapia con bisfosfonatos: la terapia con bisfosfonatos se administra para demorar la pérdida de hueso y reducir el dolor. Para obtener más información sobre los bisfosfonatos y los problemas relacionados con su uso, consulte
Complicaciones orales del tratamiento del cáncer .
Los pacientes podrían considerar la participación en un ensayo clínico.
Para algunos pacientes, la mejor elección de tratamiento podría ser un ensayo clínico. Los ensayos clínicos son parte del proceso de investigación del cáncer. Los ensayos clínicos se llevan a cabo para saber si los tratamientos nuevos para el cáncer son inocuos (seguros) y eficaces, o mejores que el tratamiento estándar.
Muchos de los tratamientos estándar actuales se basan en ensayos clínicos anteriores. Los pacientes que participan en un ensayo clínico reciben el tratamiento estándar o son de los primeros en recibir el tratamiento nuevo.
Los pacientes que participan en los ensayos clínicos también ayudan a mejorar la forma en que se tratará el cáncer en el futuro. Aunque los ensayos clínicos no siempre llevan a tratamientos eficaces, a menudo responden a preguntas importantes y ayudan a avanzar en la investigación.
Los pacientes pueden ingresar en los ensayos clínicos antes, durante o después de comenzar el tratamiento para el cáncer.
En algunos ensayos clínicos solo se aceptan a pacientes que aún no recibieron tratamiento. En otros ensayos se prueban terapias en pacientes de cáncer que no mejoraron. También hay ensayos clínicos en los que se prueban formas nuevas de impedir que el cáncer recidive (vuelva) o de disminuir los efectos secundarios del tratamiento del cáncer.
Los ensayos clínicos se realizan en muchas partes del país. La información en inglés sobre los ensayos clínicos patrocinados por el Instituto Nacional del Cáncer (NCI) se encuentra en la página de Internet
A veces se necesitan pruebas de seguimiento.
A medida que avanza el tratamiento, se harán exámenes y revisiones periódicas. Es posible que se repitan algunas pruebas que se hicieron para diagnosticar o estadificar el cáncer, con el fin de evaluar qué tan bien está funcionando el tratamiento. Las decisiones acerca de seguir, cambiar o suspender el tratamiento se pueden basar en los resultados de estas pruebas.
Algunas de las pruebas se repiten cada tanto después de terminar el tratamiento. Los resultados de estas pruebas muestran si la afección cambió o si el cáncer recidivó (volvió).
Tratamiento de la gammapatía monoclonal de significación indeterminada
Para obtener información de los tratamientos que se mencionan a continuación, consulte la sección
El tratamiento habitual de la gammapatía monoclonal de significación indeterminada (GMSI) es la observación cautelosa. Se hacen análisis de sangre periódicos para determinar la concentración de proteína M en la sangre y exámenes físicos para determinar si hay signos o síntomas de cáncer.
Realice una
Tratamiento del plasmocitoma solitario de hueso
Para obtener información de los tratamientos que se mencionan a continuación, consulte la sección
El tratamiento del plasmocitoma solitario de hueso por lo habitual es la radioterapia dirigida a la lesión del hueso.
Realice una
Tratamiento del plasmocitoma extramedular
Para obtener información de los tratamientos que se mencionan a continuación, consulte la sección
El tratamiento del plasmocitoma extramedular incluye las siguientes opciones:
- Radioterapia dirigida al tumor y los ganglios linfáticos cercanos.
- Cirugía, por lo habitual seguida de radioterapia.
- Observación cautelosa después del tratamiento inicial, seguida de radioterapia, cirugía o quimioterapia si el tumor crece o causa signos o síntomas.
Realice una
Tratamiento del mieloma múltiple
Para obtener información de los tratamientos que se mencionan a continuación, consulte la sección
Es posible que los pacientes sin signos o síntomas no necesiten tratamiento. Estos pacientes pueden seguir en observación cautelosa hasta que se presenten signos o síntomas.
Cuando los signos o síntomas aparecen, hay dos categorías de pacientes que reciben tratamiento:
- Pacientes jóvenes y aptos físicamente que reúnen las condiciones para un trasplante de células madre.
- Pacientes mayores y no aptos físicamente que no reúnen las condiciones para un trasplante de células madre.
Por lo general, se consideran jóvenes y aptos físicamente a los pacientes de menos de 65 años. A menudo, los pacientes de más de 75 años no reúnen las condiciones para un trasplante de células madre. El estado físico de los pacientes de entre 65 y 75 años se determina por su salud general y otros factores.
El tratamiento del mieloma múltiple suele administrarse en las siguientes fases:
Terapia de inducción: esta es la primera fase de tratamiento. Su meta es reducir la gravedad de enfermedad y puede incluir uno o más de los siguientes procedimientos.
|
Terapia de consolidación: esta es la segunda fase de tratamiento. La meta del tratamiento en la fase de consolidación es destruir cualquier célula cancerosa que haya quedado. La quimioterapia de dosis altas es seguida de alguno de los siguientes procedimientos:
|
Terapia de mantenimiento: después del tratamiento inicial, a menudo se administra terapia de mantenimiento para ayudar a mantener la enfermedad en remisión por un período más largo. Hay varios tipos de tratamiento en estudio para este fin, entre ellos los siguientes:
|
Realice una
Tratamiento del mieloma múltiple en recaída o resistente al tratamiento
Para obtener información de los tratamientos que se mencionan a continuación, consulte la sección
El tratamiento del mieloma múltiple en recaída o resistente al tratamiento incluye las siguientes opciones:
- Observación cautelosa en los pacientes con enfermedad estable.
- Un tratamiento diferente al que ya se administró para los pacientes cuyo tumor siguió creciendo durante el tratamiento. Consulte las opciones de tratamiento del
Mieloma múltiple . - Se pueden usar los mismos medicamentos que se utilizaron antes de la recaída si esta se produce uno o más años después del tratamiento inicial. Consulte las opciones de tratamiento del
Mieloma múltiple .
Los medicamentos que se usan incluyen a los siguientes:
- Terapia dirigida con anticuerpos monoclonales (daratumumab, elotuzumab o isatuximab).
- Terapia dirigida con un inhibidor del proteasoma (bortezomib, carfilzomib o ixazomib).
- Inmunoterapia (pomalidomida, lenalidomida o talidomida).
- Quimioterapia.
- Terapia con corticoesteroides.
- Participación en un ensayo clínico de terapia de células T con CAR.
- Participación en un ensayo clínico de terapia dirigida con un inhibidor micromolecular (selinexor) y terapia con corticoesteroides.
- Participación en un ensayo clínico de terapia dirigida con un inhibidor de BCL2 (venetoclax).
Realice una
Información adicional sobre las neoplasias de células plasmáticas
Para obtener más información del Instituto Nacional del Cáncer sobre el mieloma múltiple y otras neoplasias de células plasmáticas, consulte la siguiente información:
-
Página principal sobre las neoplasias de células plasmáticas (incluso mieloma múltiple) -
Terapia dirigida para tratar el cáncer -
Trasplantes de células madre formadoras de sangre -
Inmunoterapia para tratar el cáncer
La información que se presenta a continuación solo está disponible en inglés:
-
Drugs Approved for Multiple Myeloma and Other Plasma Cell Neoplasms (Medicamentos aprobados para el mieloma múltiple y otras neoplasias de células plasmáticas)
Para obtener más información sobre el cáncer en general y otros recursos disponibles en el Instituto Nacional del Cáncer, consulte los siguientes enlaces:
-
El cáncer -
Estadificación del cáncer -
La quimioterapia y usted: Apoyo para las personas con cáncer -
La radioterapia y usted: Apoyo para las personas con cáncer -
Cómo hacer frente al cáncer -
Preguntas para el médico sobre el cáncer
La información que se presenta a continuación solo está disponible en inglés:
-
For Survivors, Caregivers, and Advocates (Recursos para sobrevivientes, cuidadores y defensores de los pacientes)
Información sobre este resumen del PDQ
Información sobre el PDQ
El Physician Data Query (PDQ) es la base de datos integral del Instituto Nacional del Cáncer (NCI) que contiene resúmenes de la última información publicada sobre los siguientes temas relacionados con el cáncer: prevención, detección, genética, tratamiento, cuidados médicos de apoyo, y medicina complementaria y alternativa. Se publican dos versiones de la mayoría de los resúmenes. La versión dirigida a profesionales de la salud se redacta en lenguaje técnico y contiene información detallada, mientras que la versión dirigida a pacientes se redacta en un lenguaje fácil de comprender, que no es técnico. Ambas versiones contienen información correcta y actualizada sobre el cáncer. Los resúmenes se escriben en inglés y en la mayoría de los casos se cuenta con una traducción al
El PDQ es un servicio del NCI, que forma parte de los Institutos Nacionales de la Salud (NIH). Los NIH son el centro de investigación biomédica del Gobierno federal. Los resúmenes del PDQ se basan en un análisis independiente de las publicaciones médicas. No constituyen declaraciones de la política del NCI ni de los NIH.
Propósito de este resumen
Este resumen del PDQ sobre el cáncer contiene información actualizada sobre el tratamiento de las neoplasias de células plasmáticas (incluso mieloma múltiple). El propósito es informar y ayudar a los pacientes, sus familiares y cuidadores. No ofrece pautas ni recomendaciones formales para la toma de decisiones relacionadas con la atención de la salud.
Revisores y actualizaciones
Los consejos editoriales redactan y actualizan los resúmenes de información sobre el cáncer del PDQ. Estos consejos los conforman equipos de especialistas en el tratamiento del cáncer y otras especialidades relacionadas con esta enfermedad. Los resúmenes se revisan de manera periódica y se modifican con información nueva. La fecha de actualización al pie de cada resumen indica cuándo se hizo el cambio más reciente.
La información en este resumen para pacientes proviene de la versión para profesionales de la salud, que el
Información sobre ensayos clínicos
Un ensayo clínico es un estudio para responder a una pregunta científica; por ejemplo, si un tratamiento es mejor que otro. Los ensayos se basan en estudios anteriores y en lo que se aprendió en el laboratorio. Cada ensayo responde a ciertas preguntas científicas con el fin de encontrar formas nuevas y mejores de ayudar a los pacientes con cáncer. Durante los ensayos clínicos de tratamiento, se recopila información sobre los efectos de un tratamiento nuevo y su eficacia. Si un ensayo clínico indica que un tratamiento nuevo es mejor que el tratamiento estándar, el tratamiento nuevo quizás se convierta en el "estándar". Los pacientes pueden considerar la participación en un ensayo clínico. Algunos ensayos clínicos solo aceptan a pacientes que aún no comenzaron un tratamiento.
Para obtener más información sobre ensayos clínicos, consulte el
Permisos para el uso de este resumen
PDQ (Physician Data Query) es una marca registrada. Se autoriza el uso del texto de los documentos del PDQ; sin embargo, no se podrá identificar como un resumen de información sobre cáncer del PDQ del NCI, salvo que el resumen se reproduzca en su totalidad y se actualice de manera periódica. Por otra parte, se permitirá que un autor escriba una oración como "En el resumen del PDQ del NCI de información sobre la prevención del cáncer de mama se describen, de manera concisa, los siguientes riesgos: [incluir fragmento del resumen]".
Se sugiere citar la referencia bibliográfica de este resumen del PDQ de la siguiente forma:
PDQ® sobre el tratamiento para adultos. PDQ Tratamiento de las neoplasias de células plasmáticas (incluso mieloma múltiple). Bethesda, MD: National Cancer Institute. Actualización: <MM/DD/YYYY>. Disponible en:
Las imágenes en este resumen se reproducen con autorización del autor, el artista o la editorial para uso exclusivo en los resúmenes del PDQ. La utilización de las imágenes fuera del PDQ requiere la autorización del propietario, que el Instituto Nacional del Cáncer no puede otorgar. Para obtener más información sobre el uso de las ilustraciones de este resumen o de otras imágenes relacionadas con el cáncer, consulte
Cláusula sobre el descargo de responsabilidad
La información en estos resúmenes no se debe utilizar para justificar decisiones sobre reembolsos de seguros. Para obtener más información sobre la cobertura de seguros, consulte la página
Comuníquese con el Instituto Nacional del Cáncer
Para obtener más información sobre las opciones para comunicarse con el NCI, incluso la dirección de correo electrónico, el número telefónico o el chat, consulte la página del
Última revisión: 2024-06-13
Si usted quiere saber más sobre el cáncer y cómo se trata, o si desea saber sobre ensayos clínicos para su tipo de cáncer, puede llamar al Servicio de Información del Instituto Nacional del Cáncer (NCI, por sus siglas en inglés) al 1-800-422-6237, llamada gratuita. Un especialista en información capacitado puede hablar con usted y responder a sus preguntas.
Esta información no reemplaza el consejo de un médico. Ignite Healthwise, LLC, niega toda garantía y responsabilidad por el uso de esta información. El uso que usted haga de esta información implica que usted acepta los
Healthwise, Healthwise para cada decisión de la salud, y el logo de Healthwise son marcas de fábrica de Ignite Healthwise, LLC.
Page Footer
Quiero...
Audiencia
Sitios seguros para miembros
Información sobre The Cigna Group
Aviso legal
Los planes individuales y familiares de seguro médico y dental están asegurados por Cigna Health and Life Insurance Company (CHLIC), Cigna HealthCare of Arizona, Inc., Cigna HealthCare of Illinois, Inc., Cigna HealthCare of Georgia, Inc., Cigna HealthCare of North Carolina, Inc., Cigna HealthCare of South Carolina, Inc. y Cigna HealthCare of Texas, Inc. Los planes de beneficios de salud y de seguro de salud de grupo están asegurados o administrados por CHLIC, Connecticut General Life Insurance Company (CGLIC) o sus afiliadas (puedes ver
Todas las pólizas de seguros y los planes de beneficios de grupo contienen exclusiones y limitaciones. Para conocer la disponibilidad, los costos y detalles completos de la cobertura, comunícate con un agente autorizado o con un representante de ventas de Cigna. Este sitio web no está dirigido a los residentes de New Mexico.